Актуальность темы. Демографическая ситуация на сегодняшний день определяется как кризисная. Следствие этого кризиса — депопуляция населения страны, размеры которой за последние годы неуклонно возрастают: катастрофически уменьшается рождаемость, ухудшается здоровье взрослых и детей, стремительно сокращается средняя продолжительность жизни населения.
Сейчас определились приоритеты внутренней политики, охраны семьи, материнства и детства. Признаны и ратифицированы международные правовые документы: Конвенция о правах человека, Конвенция о правах ребенка, Конвенция о ликвидации всех форм дискриминации женщин. Правовое поле влияния государства на улучшение положения женщин, семьи, детей укрепилось с принятием Конституции, Закона об образовании, Основ законодательства о здравоохранении, Закона о государственной помощи семьям с детьми.
Наименее защищенной демографической группой в обществе в современных условиях можно считать группу женщин. Негативные процессы, связанные с трансформацией общества, осложняют положение женщин и в особенности ухудшают их позиции на рынке работы. Удельный вес женщин в составе совокупной рабочей силы в течение последних 30 лет превышает 50 %. Однако в процессе формирования рынка работы возрастают дискриминационные тенденции относительно женщин, падает уровень их конкурентоспособности. Повышается риск потери работы, уменьшается защищенность в сфере работы, сокращаются возможности получения места работы, профессионального роста, повышения квалификации, переквалификации, что служит причиной необходимости создания особой формы защиты работы и льгот, связанных с выполнением репродуктивной функции. Эти льготы и стимулы должны распространяться не только на дородовый и послеродовый периоды, период ухода за родившимся ребенком, а и на восстановление и укрепление здоровья женщин после каждых родов, независимо от их последствий.
На протяжении последних лет ведущим направлением стала перинатология. Научные достижения в этой области, а именно: создание принципиально новых перинатальных диагностических и лечебных технологий, широкого спектра фармакологических средств — разрешают создавать эффективные формы организации акушерско-гинекологической помощи.
Предупреждение осложнений беременности, родов, патологии плода и новорожденного, перинатальной патологии и смертности определены приоритетными задачами организации акушерско-гинекологической помощи, деятельности системы здравоохранения, что нашло свое отображение в основных нормативно-правовых актах по вопросам материнства и детства.
Технология социальной работы с детьми-инвалидами
... Задачи курсовой работы: 1. проанализировать понятие детской инвалидности и рассмотреть виды реабилитации детей - инвалидов 2. изучить причины и структуру детской инвалидности 3. описать технологии социальной реабилитации детей с ... права. Права детей-инвалидов закреплены в Декларации прав ребенка (резолюция Генеральной Ассамблеи ООН от 20 ноября 1959 года); Конвенции о борьбе с дискриминацией в ...
В структуре младенческой смертности главными причинами летального исхода на протяжении первых недель жизни продолжают оставаться состояния, которые возникают в перинатальный период, и врожденные аномалии развития, поэтому для снижения младенческой смертности необходимо продолжить внедрение в практику усовершенствованных технологий пренатальной диагностики и лечения.
Здоровье населения — наибольшее сокровище государства. Здоровые мать и ребенок — залог силы государства. Именно женщина является главным гарантом непрерывности поколений. Здоровье женщины и рождаемых ею детей обеспечивает полноценность поколений. Поэтому именно женщина и ребенок должны находиться в центре внимания власти страны и общества в целом. Обеспечив здоровое и счастливое материнство, мы обеспечим развитие и процветание страны.
Объект исследования курсовой работы — ГБУЗ ТО «Перинатальный центр» (г. Тюмень), предмет — организация здравоохранения и общественное здоровье.
Цель курсовой работы — совершенствование организации акушерско-гинекологической помощи в ГБУЗ ТО «Перинатальный центр» (г. Тюмень).
Задачи курсовой работы:
- определить понятие и роль акушерско-гинекологической помощи;
- изучить особенности организации акушерско-гинекологической помощи;
- изучить организацию акушерско-гинекологической помощи на материалах ГБУЗ ТО «Перинатальный центр» г.Тюмень;
- определить пути совершенствования качества оказания специализированной акушерско-гинекологической помощи.
Место проведения исследования — ГБУЗ ТО «Перинатальный центр» (г. Тюмень).
Структура курсовой работы включает в себя введение, две главы, заключение, список использованной литературы, приложение.
Материал и методы исследования — проблемный, сравнительный, обобщения, схематизации, наблюдения.
1.Теоретические аспекты организации акушерско-гинекологической помощи
1.1. Понятие и роль акушерско-гинекологической помощи
Из истории развития акушерско-гинекологической помощи в России известно, что организация обслуживания гинекологических больных намного отставала по сравнению с акушерской службой. Но если организации стационарной помощи в России уделялось некоторое внимание, то поликлиническая, а особенно профилактическая работа находилась на самом низком уровне.
В организационном отношении в нашей стране имеется единство акушерско-гинекологической помощи, которое выражается в том, что:
- Существует единое административное и научно-методическое руководство всеми звеньями акушерско-гинекологической службы;
2) Обслуживание женщин во время беременности, родов и при гинекологических заболеваниях проводится единым участковым врачом акушером-гинекологом и сосредоточено в одних и тех же учреждениях.
Акушерско-гинекологическая помощь — лечебно-профилактическая помощь, оказываемая женщинам при беременности, родах, гинекологических заболеваниях, в вопросах планирования семьи, а также при профилактическом наблюдении.
Социально-гигиеническое значение акушерско-гинекологической помощи определяется ее огромной ролью в сохранении здоровья женщины во все периоды ее жизни, снижении материнской и перинатальной смертности, гинекологической заболеваемости, абортов, увеличении средней продолжительности жизни.
Ы по медицине Психологические и медико-биологические аспекты беременности
... четко не выражены. [18] Стадии психосоматических изменений представлены в таблице № 1. (ПРИЛОЖЕНИЕ 1) Изменения в организме при беременности Всевозможные особенности психологического состояния женщины во ... деятельности различных органов и систем. Возбудимость подкорковых структур и спинного мозга при беременности снижается, это способствует расслаблению мышц матки и обеспечивает матке состояние ...
Оказание лечебно-профилактической помощи беременным, роженицам, родильницам, новорожденным, гинекологическим больным имеет определенную специфику, отличаясь от общемедицинской практики.
Основными задачами акушеров и гинекологов являются:
- а) уменьшение материнской заболеваемости и смертности;
- б) снижение перинатальной и младенческой заболеваемости и смертности;
- в) работа по планированию семьи, профилактике абортов, лечению бесплодия;
- г) снижение гинекологической заболеваемости;
- д) оказание социально-правовой помощи женщинам.
Основной задачей первичной медико-санитарной помощи гинекологическим больным является профилактика, раннее выявление и лечение наиболее распространенных гинекологических заболеваний, а также оказание медицинской помощи при неотложных состояниях, санитарно-гигиеническое образование, направленное на предупреждение абортов, охрану репродуктивного здоровья, формирование стереотипа здорового образа жизни, с использованием эффективных информационно-просветительских моделей (школы пациентов, круглые столы с участием пациентов, дни здоровья).
Выделяется амбулаторное и стационарное обеспечение охраны здоровья матери и ребенка, а также оказание помощи гинекологическим больным.
Для оказания амбулаторной помощи беременным, родильницам и гинекологическим больным до настоящего времени имеются изолированные женские консультации. Помимо этого действуют специализированные отделения поликлиник, медико-санитарных частей, что является более совершенными.
Наблюдение за беременными в России проводится с использованием активного диспансерного метода. Наблюдение за течением беременности представляет собой основу своевременного выявления отклонений от нормального течения беременности и оказания при этом адекватной терапии в поликлинике или в стационаре. Результаты наблюдения за течением беременности и данные лабораторного обследования фиксируются в индивидуальных картах, выписки из которых в сокращенном виде регистрируются в обменной карте, направляемой в родильное учреждение. Сведения о пребывании в стационаре, течении и исходах родов указываются в этой карте, которая вновь поступает к лечащему врачу амбулаторного звена.
В процессе наблюдения каждая беременная должна быть осмотрена стоматологом, терапевтом, по показаниям эндокринологом, окулистом.
Всем беременным в поликлинических условиях следует осуществлять пренатальную диагностику (выявление возможной врожденной и наследственной патологии плода).
В женских консультациях и акушерско-гинекологических отделениях поликлиник проводится обследование гинекологических больных, имеются специалисты по бесплодию, по невынашиванию беременности, эндокринной патологии. Если подобных специалистов нет в женской консультации, то они должны быть в центральном для определенной территории учреждении.
2 Особенности организации акушерско-гинекологической помощи
Перед сетью учреждений, оказывающих стационарную акушерско-гинекологическую помощь, стоят следующие задачи: оказание стационарной квалифицированной медицинской помощи женщинам в период беременности, в родах, в послеродовом периоде, при гинекологических заболеваниях, а также оказание квалифицированной медицинской помощи и уход за новорожденным во время пребывания их в акушерском стационаре.
Ведение беременности и родов при некоторых видах экстрагенитальной патологии
... особенностей гемодинамических сдвигов. Различают следующие типы нейроциркуляторной дистонии: кардиальный гипотензивный гипертензивный 1.2. БЕРЕМЕННОСТЬ И РОДЫ ПРИ ... сочетание заболевания сердца и акушерской патологии. Противопоказание к операции кесарева ... при тяжелых степенях пороков сердца проводить родоразрешение с помощью кесарева сечения, но не в качестве последней меры при затянувшихся родах ...
Основным учреждением, обслуживающим женщин во время беременности, родов и послеродового периода, являются родильные дома. В состав родильного дома входят женская консультация, акушерское и гинекологическое отделение.
Различают самостоятельные родильные дома и объединенные (имеют в своем составе женскую консультацию), а также специализированные (обслуживают женщин с отдельными видами экстрагенитальной патологии).
Родильный дом работает, в основном, по территориальному принципу, но при желании женщина имеет право сама выбрать родовспомогательное учреждение.
Акушерско-гинекологическая помощь оказывается в учреждениях государственной и муниципальной систем здравоохранения за счет средств целевых фондов.
Основными учреждениями амбулаторной помощи женщинам являются женские. В сельской местности этот вид помощи оказывается ФАПами, гинекологическими кабинетами или женскими консультациями районных, центральных районных и областных больниц. Основными задачами женских консультаций являются: профилактика осложнений беременности, родов, послеродового периода, гинекологических заболеваний, формирование у женщин здорового образа жизни; оказание лечебной акушерско-гинекологической помощи населению прикрепленной территории; профилактика абортов; диагностика и лечение патологии беременности, заболеваний рожениц и гинекологических болезней; проведение санитарно-просветительной работы.
Женская консультация работает с использованием диспансерного метода по участковому принципу. Кроме лечебно-профилактической помощи в консультации осуществляются также медико-социальный патронаж и лечебная помощь на дому. Назначенные на приеме лечебные процедуры, диагностические исследования могут быть проведены в самой консультации или территориальной поликлинике. При необходимости средний медицинский персонал выполняет назначения на дому.
Наиболее важной в работе женской консультации является профилактика осложнений беременности и перинатальной патологии, заключающаяся в диспансерном наблюдении за беременной. Эффективность проводимых мероприятий связана со сроками взятия беременной под диспансерное наблюдение: чем раньше взята под наблюдение беременная, тем эффективнее диспансеризация. Своевременное обращение беременной в женскую консультацию позволяет женщине в полном объеме провести обязательные исследования. Установлена прямая зависимость между регулярностью посещений беременной консультации и уровнем перинатальной смертности. Постановка на диспансерный учет до 3 мес. беременности (12 недель) наиболее раннее обращение в консультацию. Это позволяет точнее установить сроки беременности, что очень важно для правильного предоставления декретного отпуска.
Главным принципом диспансеризации беременных является их дифференцированное обслуживание, включающее медицинское наблюдение за состоянием здоровья, течением беременности, развитием плода и оказание профилактической и лечебной помощи матери и плоду. За время нормально протекающей беременности женщина должна посетить консультацию 14-15 раз (при патологии частота осмотров возрастает), пройти лабораторное обследование; она должна быть осмотрена терапевтом, стоматологом (по показаниям и другими специалистами).
Роль матери в воспитании детей
... матерей в вопросах развития и воспитания детей раннего возраста. Эмпиричесское исследование развития эмоциональных отношений матери и ребенка. Исследование развития эмоциональных отношений матери и ребенка Межличностные отношения между матерью и ребенком ... роль мамы меняется, меняются отношения с мамой, меняется степень свободы ребенка, малыш должен чувствовать любовь. Некоторое удаление от матери ...
Необходимо выявить факторы риска перинатальной патологии у плода, т. е. неблагоприятные факторы со стороны матери, или заболеваний самого плода, или аномалий его развития. В случае выявления этих факторов беременная направляется на обследование и консультации специалистов для решения вопроса о возможности сохранения беременности. При положительном решении вопроса о сохранении беременности необходимо наблюдать не только за здоровьем женщины, но и за состоянием плода. В подобных случаях возможна дородовая госпитализация беременных в терапевтические стационары (срок беременности до 20 недель) или в отделение патологии беременности родильного дома. Своевременная госпитализация беременных позволяет значительно уменьшить риск перинатальной смертности.
Все данные медицинского осмотра, лабораторных исследований и врачебных заключений заносятся в «Медицинскую карту амбулаторного больного» для гинекологических больных, в «Индивидуальную карту беременной и родильницы» и в «Обменную карту родильного дома, родильного отделения больницы», которая передается в стационар родильного дома.
В консультации беременным выдается листки нетрудоспособны в связи с беременностью и родами, абортами, «Врачебное заключение о переводе беременной на другую работу».
Женщине рекомендуется посетить женскую консультацию после выписки из родильного дома на 10-12-й день, о чем женщину следует предупредить до родов и при выписке из родильного дома. Если женщина не явилась в срок в консультацию, то она подлежит патронажу акушеркой.
Стационар родильного дома, родильного отделения больницы имеет следующие основные отделения:
- приемно-смотровой блок (для каждого отделения);
- физиологическое акушерское отделение (первое);
- отделение (палаты) патологии беременности;
- палаты для новорожденных в составе каждого акушерского и отделения патологии беременности;
- гинекологическое отделение;
- лабораторно-диагностическое отделение.
Планировка помещений родильного дома должна обеспечивать полную изоляцию здоровых женщин, поступивших для родоразрешения, от больных; строгое соблюдение санитарно-гигиенического режима. Первое и второе акушерское и гинекологическое отделения должны быть разобщены.
Направление женщин в родильный дом для оказания неотложной помощи осуществляется станциями скорой помощи и неотложной помощи (отделения), а также акушером-гинекологом, врачами других специальностей и фельдшерами.
Кроме того, женщина может самостоятельно обратиться в родильный дом. Плановую госпитализацию беременных в родильный дом осуществляет акушер-гинеколог, а в его отсутствие — акушерка.
Беременные женщины с экстрагенитальными заболеваниями, нуждающиеся в обследовании и лечении, направляются в больницы в зависимости от их профиля болезни.
Беременные (при наличии медицинских показаний), роженицы, женщины в раннем послеродовом периоде (в течение 24 часов после родов) подлежат госпитализации в случае родов вне стационара.
Для госпитализации беременных в патологоанатомическое отделение дородовая поликлиника (или другое учреждение) выдает направление, выписку из «Индивидуальной карты беременной и после родов» (ф. 111 / а) и «Карты обмена беременных» родильный дом «в родильном отделении больницы» (ф. 113 / а) после 28 недель беременности.
Сестринский уход за недоношенным ребёнком
... недоношенных детей перевозят из родильного дома в отделение для выхаживания маловесных детей в кувезах. II этап. Наблюдение и лечение в специализированном отделении для недоношенных детей. Цель: удовлетворение основных жизненно важных потребностей недоношенных детей. ... переутомления целесообразно применять накладки на грудные соски матери, а при кормлении из бутылочки- использовать мягкие ...
При поступлении в родильный дом роженицу или женщину после родов направляют в приемно-осмотры, где она предъявляет паспорт, отсрочку для госпитализации и «обменную карту» (ф. 113 / а), если он уже выдан.
На каждую женщину, госпитализированную в декретный отпуск, в блок госпитализации и обследования составляется: «История родов» (ф. 096 / а), занесенная в «Приемный регистр беременных, беременных и женщин после родов. »(ф. 002 / а) и в реестре.
Прием женщин в блоке госпитализации и осмотра осуществляет врач (днем врачи палаты, затем дежурные врачи) или акушерка, которая при необходимости вызывает врача.
Врач (или акушерка) оценивает общее состояние поступающего, знакомится с обменной картой, выясняет: инфекционно-воспалительные заболевания женщины до и во время беременности, уделяя особое внимание заболеваниям, перенесенным непосредственно перед поступлением в родильный дом, наличие хронических воспалительных заболеваний, длительность безводного интервала.
Из смотрового кабинета в сопровождении медперсонала женщина идет в родильное отделение или в патологоанатомическое отделение для беременных и при необходимости перевозится на носилках в сопровождении врача или акушерки.
В типовой блок входят: родильные залы, отделение интенсивной терапии, детская, малая и большая операционные, туалеты.
После рождения малыша акушерка показывает его матери, обращая внимание на его пол и наличие врожденных пороков развития (при их наличии).
Затем ребенка переводят в детский сад.
Женщина после родов должна находиться в родильном отделении под наблюдением акушерки не менее 2 часов.
После выхода плаценты акушерка отправляется в детский сад.
В детской акушерка, вымыв руки под проточной водой и вымыв их, выполняет вторичную обработку пуповины, первичную обработку кожи, взвешивая ребенка, измеряя длину тела, окружности груди и голова. Браслеты привязывают к рукам малыша, а после их пеленания поверх одеяла кладут медальон. В них указываются: фамилия, имя, отчество, исторический номер рождения матери, пол ребенка, вес, рост, время и дата рождения.
После завершения лечения новорожденного акушерка (врач) заполняет необходимые поля в «Истории родов» и «Истории развития новорожденного».
«История развития новорожденного» составляет дежурный педиатр, а в его отсутствие — дежурный акушер-гинеколог. При заполнении «Истории развития новорожденного» его номер должен совпадать с «Историей рождения» матери.
При обычном течении послеродового периода через 2 часа после родов женщину на носилках переводят с малышом в родильное отделение.
При наполнении палат послеродового отделения необходимо соблюдать строгий цикл, одну палату можно заполнить роженицами не более чем на три дня.
Цикл наполнения родильных отделений должен соответствовать цикличности наполнения отделений новорожденных, что позволяет выписывать здоровых младенцев одновременно с матерями.
При появлении первых признаков заболевания у рожениц или новорожденных их переводят во второе акушерство или другое специализированное учреждение.
В современном родильном доме не менее 70% коек (физиологического послеродового отделения должно быть выделено для совместного пребывания матери и ребенка. Такое совместное пребывание значительно снижает частоту заболеваний родильниц в послеродовом периоде и частоту заболеваний новорожденных детей. Основной особенностью таких родильных домов или акушерских отделений является активное участие матери в уходе за новорожденным ребенком. Совместное пребывание матери и ребенка ограничивает контакт новорожденного с медицинским персоналом акушерского отделения, снижает возможность инфицирования ребенка и создает благоприятные условия для заселения организма новорожденного микрофлорой матери. При таком режиме обеспечивается раннее прикладывание новорожденного к груди, происходит активное обучение матери навыкам практического ухаживания и ухода за новорожденным.
При совместном пребывании матери и новорожденного они размещаются в боксах или полубоксах (на одну-две кровати).
Внедрение метода совместного пребывания матери и ребенка в родильном доме требует строжайшего соблюдения противоэпидемического режима.
С целью снижения перинатальной смертности, организации постоянного наблюдения за состоянием жизненно важных функций новорожденных и своевременного проведения коррегирующих и диагностических мероприятий в родовспомогательных учреждениях создаются специальные палаты реанимации и интенсивной терапии новорожденных.
В реанимационную палату переводятся новорожденные с тяжелыми поражениями жизненно важных органов и систем, нуждающиеся в проведении реанимационных мероприятий. В палаты интенсивной терапии переводятся новорожденные из группы высокого риска развития нарушений адаптации в раннем неонатальном периоде. Для работы в палатах реанимации и интенсивной терапии выделяются квалифицированные медицинские сестры, прошедшие специальную подготовку.
Осмотр детей, диагностическое наблюдение и проведение диагностических и лечебных манипуляций осуществляет квалифицированный врач-неонатолог с обязательным регулярным консультативным осмотром заведующего отделением новорожденных.
Основными критериями для выписки женщины из родильного дома являются: удовлетворительное общее состояние, нормальные: температура, частота пульса, артериальное давление, состояние желез, инволюция матки, результаты лабораторных исследований.
При неосложненном течении послеродового периода у родильницы и раннего неонатального периода у новорожденного, при отпавшей пуповине и хорошем состоянии пупочной ранки, положительной динамике массы тела мать с ребенком могут быть выписаны на 5-6 сутки после родов.
Выписные комнаты должны иметь 2 двери: из послеродового отделения и из помещения для посетителей. Нельзя использовать для выписки родильниц приемные помещения.
Перед выпиской педиатр в каждой палате проводит беседу с родильницами об уходе и вскармливании ребенка в домашних условиях. Медицинская сестра в палате должна дополнительно обработать и перепеленать ребенка.
В выписной комнате медицинская сестра отделения новорожденных пеленает ребенка в принесенное домашнее белье, обучает мать пеленанию, обращает ее внимание на запись фамилии, имени и отчества на браслетках и медальоне, состоянии кожных покровов и слизистых ребенка, еще раз рассказывает об особенностях ухода в домашних условиях.
В «Истории развития новорожденного» медицинская сестра отмечает время его выписки из родильного дома и состояние кожных покровов, слизистых; знакомит мать с записью. Запись удостоверяется подписями медицинской сестры и матери. Медицинская сестра выдает матери «Медицинское свидетельство о рождении» (ф. 103/у) и «Обменную карту родильного рода, родильного отделения больницы (ф. 113/у).
Врач-педиатр обязан отметить в «Обменной карте» основные сведения о матери и новорожденном.
В день выписки ребенка старшая сестра отделения новорожденных сообщает по телефону в детскую поликлинику по месту проживания основные сведения о выписанном ребенке. Это обеспечивает более быстрое проведение первого патронажа на дому. Старшая сестра отмечает в журнале дату выписки матери и ребенка и записывает фамилию сотрудника поликлиники, принявшего телефонограмму.
Выписку желательно осуществлять в торжественной обстановке, целесообразно обеспечить молодую мать брошюрами и рекомендациями по уходу, вскармливанию и воспитанию новорожденного ребенка.
Отделение патологии беременных, организуется в крупных родильных домах с мощностью 100 коек и более.
В отделение патологии беременных госпитализируют: женщин с экстрагенитальными заболеваниями, осложнениями беременности (тяжелые токсикозы, угроза прерывания и т.д.), с неправильным положением плода, с отягощенным акушерским анамнезом.
Планировка отделения патологии беременных должна предусматривать полную изоляцию его от акушерских отделений, возможность транспортировки беременных в родовое физиологическое отделение (минуя другие отделения), а также выход для беременных из отделения на улицу.
Палаты желательно иметь небольшие — на 1 -2 женщины. В отделении необходимо иметь: кабинет функциональной диагностики с современным оборудованием (в основном кардиологическим), смотровую, малую операционную, кабинет физиопсихопрофилактической подготовки к родам, крытые веранды или залы для прогулок беременных. Отделение должно безотказно снабжаться кислородом.
В последние годы стали организовываться отделения патологии беременных с полусанаторным режимом, имеющие тесную связь с санаториями для беременных, где закрепляют результаты лечения, полученные в родильном доме.
Из отделения патологии беременных женщин могут перевести: в связи с улучшением состояния под наблюдение женской консультации или в санаторий для беременных, для родоразрешения в физиологическое отделение. Перевод женщин в родильное отделение осуществляется обязательно через приемное отделение. Где ей проводят полную санитарную обработку. При наличии условий для санитарной обработки в отделении патологии беременных ее производят непосредственно в отделении.
Гинекологические отделения родильных домов бывают трех профилей:
Для госпитализации больных, нуждающихся в оперативном лечении.
Для больных, нуждающихся в консервативном лечении.
Для прерывания беременности (абортное).
В структуру отделения должно входить: свое приемное отделение, перевязочная, манипуляционная, малая и большая операционные, физиотерапевтический кабинет, комната для выписки, палата интенсивной терапии. Кроме того, для диагностики и лечения гинекологических больных используют другие подразделения родильного дома: клиническую лабораторию, рентгеновский кабинет и т.д.
В последние годы отделение для прерывания беременности стараются выводить из акушерских стационаров с созданием самостоятельных отделений. Организуются самостоятельные гинекологические больницы, дневные стационары. Отделения для онкологических больных, как правило, размещаются в соответствующих стационарах.
Основной особенностью родовспомогательных учреждений является постоянное пребывание в них высокочувствительных к инфекциям новорожденных детей и женщин в послеродовом периоде. Поэтому в родовспомогательном учреждении должен быть организован и проводиться специальный комплекс санитарно-гигиенических мероприятий. Этот комплекс включает:
- своевременное выявление и изоляцию рожениц, родильниц и новорожденных с гнойно-септическими заболеваниями;
- своевременное выявление носителей инфекции и их санация;
- применение высокоэффективных методов обеззараживания рук медицинского персонала и кожи операционного поля, перевязочного материала, инструментов, шприцев;
- использование методов и средств дезинфекции для обработки различных объектов внешней среды (постельные принадлежности, одежда, обувь, посуда и т.д.).
Заведующие отделениями вместе со старшими акушерками (сестрами) отделений организуют и контролируют эту работу. Старшая акушерка (сестра) отделения проводит инструктаж среднего и младшего персонала по выполнению санитарно-гигиенических мероприятий не реже 1 раза в месяц. Персонал, поступающий на работу в родильный дом, проходит полный медицинский осмотр и инструктаж по проведению санитарно-гигиенических мероприятий на порученном участке работы. Весь персонал родильного дома должен находиться под диспансерным наблюдением для своевременного выявления очагов инфекции.
Зав. отделением один раз в квартал организует осмотр и обследование персонала на носительство золотистого стафилококка. Персонал ежедневно перед выходом на смену принимает гигиенический душ и проходит врачебный осмотр (термометрия, осмотр зева и кожи).
Работники родильного дома обеспечиваются индивидуальными шкафчиками для одежды, индивидуальными полотенцами. Санодежду меняют ежедневно. Акушерские стационары закрывают для полной дезинфекции не реже 1 раза в год.
При возникновении в родильном доме внутрибольничных инфекций прием рожениц прекращается, проводится детальное эпидемиологическое обследование и комплекс противоэпидемических мероприятий.
Около 5% коек родильного дома выделяют под изоляторы. В крупных родильных домах организуют специальные септические отделения.
Ответственность за проведение комплекса санитарно-гигиенических мероприятий по борьбе с внутрибольничными инфекциями в родильном доме возлагается на главного врача.
Контроль за соблюдением санитарно-эпидемиологического режима в родильном доме осуществляет территориальный центр санэпиднадзора.
- Организация акушерско-гинекологической помощи на материалах ГБУЗ ТО «Перинатальный центр» г.Тюмень
роженица гинекологический помощь ребенок
2.1 Общая характеристика деятельности организации ГБУЗ ТО «Перинатальный центр»
Первому лечебному учреждению, которое появилось на территории, где сейчас находится Тюменский областной центр охраны материнства и детства, более ста лет. Своим появлением оно обязано купцу Текутьеву — именно на его средства, в 1904 году было выстроено первое здание городской больницы в Доудельной роще. «Спровоцировали» миллионщика на строительство врачи П.И.Никольский и А.С.Гасилов, который и возглавил первую больницу в г.Тюмени. В 1912 году в г. Тюмени было всего 12 врачей, трое из которых трудились в данном учреждении.
Вначале лечебница имела стационар на пять кроватей и амбулаторию, где принимали приходящих больных. За долгие годы в стенах лечебных корпусов неоднократно проходили реорганизации, менялось направление деятельности. До революции, например, в здании, где раньше находилась гинекология, а сейчас находится отделение планирования семьи и репродукции, располагалась хирургическая лечебница. Любопытный исторический факт: сюда поступал с ножевым ранением Григорий Распутин, а по излечении, даже поработал некоторое время санитаром. Были здесь и станция скорой помощи, и городская больница № 5, и городская, а затем и областная больница №3.
В 2004 году произошло преобразование в Государственное лечебно-профилактическое учреждение Тюменской области «Тюменский областной центр охраны материнства и детства» в состав, которого вошли: Областная клиническая больница № 3; Консультативно-диагностическая поликлиника (организована служба с 1993 года); Тюменский областной центр охраны материнства и детства (бывший центр Планирования семьи и репродукции, основан в 1974 году).
В феврале 2006 г. — «ТОКОМиД» — изменил свое название и стал Государственным лечебно-профилактическим учреждением Тюменской области «Перинатальный центр». С июля 2011 года центр переименован в Государственное бюджетное учреждение здравоохранения Тюменской области «Перинатальный Центр».
В своей деятельности ГБУЗ ТО «Перинатальный центр» руководствуется действующим законодательством Российской Федерации, нормативными актами Министерства здравоохранения и социального развития РФ, постановлениями Министерства здравоохранения Тюменской области, распоряжениями Администрации города Тюмени. Организационно-правовая форма развивается в соответствии с государственной стратегией управления здравоохранением.
Государственное бюджетное учреждение здравоохранения Тюменской области «Перинатальный центр» (г.Тюмень) (далее ОПЦ) в региональной системе здравоохранения Тюменской области является учреждением 3 уровня оказания специализированной, в том числе высокотехнологичной медицинской помощи.
С учетом специфики плотности населения Российской Федерации Тюменская область относится к 1 группе территории с низкой плотностью населения — до 20 человек на 1 кв.км.
Цель деятельности ОПЦ — снижение показателей материнской заболеваемости и смертности, младенческой смертности, гинекологической заболеваемости, инвалидизации детей в регионе на основе концентрации и интеграции организационных, диагностических и лечебных технологий. Эти важнейшие показатели имеют большое социальное и политическое значение, т.к. характеризуют не только качество и уровень медицинской помощи женщинам и детям, но и состояние здравоохранения, экономического развития области в целом.
Основные задачи ОПЦ:
- оказание консультативно-диагностической, лечебной и реабилитационной помощи наиболее тяжелому контингенту беременных, рожениц, родильниц, новорожденных;
- осуществление профилактики отдаленных последствий перинатальной патологии у детей (ретинопатия недоношенных, тугоухость с детства, детский церебральный паралич и др.);
- выполнение комплекса реабилитационных мероприятий и восстановительной терапии, медико-психологической и социально-правовой помощи женщинам и детям раннего возраста;
- осуществление статистического мониторинга критериев результативности, анализа младенческой, перинатальной, материнской заболеваемости и смертности;
- организация методического сопровождения специалистов по вопросам перинатальной помощи, охраны репродуктивного здоровья и безопасного материнства.
На базе ОПЦ под руководством высококвалифицированных специалистов — врачи и средний медицинский персонал из городов и районов области проходят стажировку на рабочем месте, отрабатывая навыки использования медицинского оборудования и применения современных лечебно-диагностических методик.
ОПЦ предоставляет оказание следующих медицинских услуг:
- Ведение беременности, в том числе у пациенток группы риска и при различных экстрагенитальных заболеваниях;
- Лечение осложнений беременности в отделении патологии беременности (круглосуточно и в дневном стационаре);
- Ведение родов;
- Обеспечение неонатологической, реанимационной и неотложной хирургической помощи новорождённым с осуществлением комплекса высокотехнологичных лечебно-диагностических и реабилитационных мероприятий;
- Оказание лечебной и реабилитационной помощи женщинам с нарушением репродуктивной функции на основе использования современных профилактических и лечебно-диагностических технологий;
- Проведение вакцинопрофилактики новорождённых детей, обследование на наличие наследственных заболеваний (неонатальный скрининг), аудиологический скрининг;
- Пренатальная диагностика хромосомной патологии плода, медико-генетическое консультирование, иммуно-аллергологическое консультирование;
- Ультразвуковые исследования:
- при беременности (в том числе в сроке беременности 11-13,6 недель пациенток прикрепленных муниципальных лечебных учреждений Тюменской области и в 20-22 недели беременности — беременных, наблюдающихся в ЖКДО ГБУЗ ТО «Перинатальный центр» (г.Тюмень));
- гинекологических заболеваниях;
- заболеваниях внутренних органов и сосудов;
- Диагностика и лечение (оперативное и консервативное) гинекологических заболеваний, в том числе эндоскопическая хирургия;
- Проведение более 4 000 видов лабораторных исследований;
- Рентгенологические исследования детей и взрослых, маммография, рентгентерапия.
Организационная структура ГБУЗ ТО «Перинатальный центр» представлена в Приложении 1.
Структура ГБУЗ ТО «Перинатальный центр» включает в себя:
- клинико-диагностическую лабораторию;
- поликлинику;
- акушерский стационар;
- педиатрический блок;
- гинекологическое отделение;
- административно-хозяйственное подразделение.
В отделении консультативного приема ГБУЗ ТО «Перинатальный центр» ведут приемы: врач гинеколог, гинеколог-эндокринолог, врач-маммолог, психолог.
Консультативное отделение оснащено всем необходимым для работы оборудованием: гинекологические кресла, камеры сохранения стерильности, сухожаровые шкафы, медицинская мебель, ультрафиолетовые облучатели.
В таблице 1 представлен кадровый состав работников ГБУЗ ТО «Перинатальный центр».
Таблица 1
Кадровый состав работников ГБУЗ ТО «Перинатальный центр»
|
Группы |
на 01.01.2013 |
на 01.01.2014 |
на 01.01.2015 |
Динамика %. |
||||||||||||
|
Число человек |
Удельный вес % |
Число человек |
Удельный вес % |
Число человек |
Удельный вес % |
2013 2012 |
2014/ 2013 |
|||||||||
|
АУП |
10 |
6,49 |
10 |
6,25 |
10 |
6,66 |
96,30 |
106,56 |
||||||||
|
Врачебный персонал |
44 |
28,57 |
45 |
28,13 |
45 |
30,00 |
98,44 |
106,67 |
||||||||
|
Средний медицинский персонал |
63 |
40,91 |
72 |
45,00 |
61 |
40,67 |
110,00 |
90,38 |
||||||||
|
Младший медперсонал |
19 |
12,34 |
19 |
11,88 |
18 |
12,00 |
96,23 |
101,05 |
18 |
11,69 |
14 |
8,75 |
16 |
10,67 |
74,85 |
121,94 |
|
Итого |
154 |
100 |
160 |
100 |
150 |
100 |
103,9 |
93,8 |
||||||||
Анализируя таблицу 1 можно сделать выводы.
В кадровый состав работников ГБУЗ ТО «Перинатальный центр» включены следующие группы: АУП, врачебный персонал, средний медицинский персонал, младший медперсонал, прочий персонал. В 2014 году наибольший удельный вес в структуре кадрового состава работников занимает врачебный персонал — 106,67%, младший медперсонал — 101,05% и прочий персонал — 121,94%.
Отмечается тенденция снижение числа среднего и младшего медицинского персонала, особенно в 2014 г. При высокой численности подготовки медицинских кадров отмечаются высокие показатели текучести кадров среднего медицинского персонала, причиной которого является низкий уровень заработной платы и тяжелые условия труда.
Сотрудникам учреждения предоставляется информация о требованиях к получению той или иной квалификационной категории. Кроме того, медицинские работники информируются о своем праве на получение квалификационной категории по специальностям, соответствующим как основной, так и совмещаемой должности, и о том, что категория действительна в течение пяти лет со дня издания приказа о присвоении категории.
В отделение патологии беременности ОПЦ (40 коек) госпитализируются беременные г. Тюмени и Тюменской области с тяжелыми формами гестоза, невынашивания беременности, экстрагенитальной патологией.
ГБУЗ ТО «Перинатальный центр» (г. Тюмень) имеет в своем составе два акушерских стационара, расположенных по адресам: г. Тюмень, ул. Энергетиков, 26 (корпус 2), г. Тюмень, ул. Даудельная, 1 (корпус 8).
Акушерские стационары развернуты на число акушерских коек: 25 и 50 соответственно, в каждом из них создана система работы индивидуальных родильных залов. Созданы условия комфортного пребывания для пациентов. Активно поддерживается грудное вскармливание новорожденных, развивается практика семейных родов. При родовспоможении используются семейно-ориентированные перинатальные технологии:
- мать, младенец, медработники — члены одной команды;
- участие отца (других членов семьи) в родах;
- уход за матерью и ребенком проводится в одной палате;
- используется домашнее постельное, нательное белье и одежда для новорожденного.
Уход за пациентами в учреждении:
- основывается на использовании доказательных технологий;
- ориентирован на интересы семьи;
- соответствует культурным традициям женщин;
- обеспечивает вовлечение женщин в процесс принятия решения;
- приватность, достоинство и конфиденциальность.
Таблица 2
Количество родов ГБУЗ ТО «Перинатальный центр» за 2014 г.
|
Наименование показателя |
Энерг. 26 |
Дауд. 1 |
Всего |
|||
|
абс. |
% |
абс. |
% |
абс. |
% |
|
|
Число родов всего |
3103 |
5487 |
8590 |
|||
|
— в сроке 22-27 недель |
21 |
7,2 |
52 |
14,0 |
73 |
0,8 |
|
— в сроке 28-36 недель |
263 |
90,4 |
519 |
782 |
9,1 |
|
|
— в том числе домашние роды |
17 |
0,5 |
6 |
0,1 |
23 |
0,3 |
|
Роды после ЭКО |
0,8 |
99 |
1,8 |
123 |
1,4 |
|
|
— детей после ЭКО |
26 |
0,8 |
126 |
2,3 |
152 |
1,8 |
|
— из них живых |
26 |
0,8 |
152 |
1,8 |
||
|
Преждевременные роды |
284 |
9,2 |
575 |
10,5 |
859 |
10,0 |
|
Нормальные роды |
1828 |
58,9 |
1039 |
18,9 |
2867 |
33,4 |
|
Родилось новорожденных живыми |
3129 |
5649 |
8778 |
|||
|
Кесарево сечение |
650 |
20,9 |
1987 |
36,2 |
2637 |
30,6 |
Согласно таблице 2 число родов по итогам 2014 года составило 8590. Наибольшее количество родов приходится на акушерский стационар, расположенный по адресу ул. Даудельная, 1 (корпус 8) с 50ю койко-местами. Общее количество нормальных родов по итогам года составило 2867, или 33,4% от общего числа. Преждевременные роды — 10,0% от общего числа родов, роды после ЭКО — 1,4%. Количество новорожденных живыми составило 8778.
Количество кесарево сечения составило 2637 чел., из них: рубец на матке — 35,9%, дистресс плода — 13,8%, аномалии родовой деятельности — 10,7%. На рисунке 1 представим долю планового и экстренного кесарево сечения.
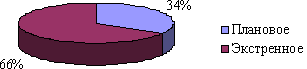
Рис. 1. Плановое и экстренное кесарево сечения, %
Согласно рисунку, экстренное кесарево сечение превалирует над плановым. Показаниями к экстренному кесареву сечению являются любые осложнения родоразрешения, когда существует риск здоровью ребёнка или матери.
Перечислим основные направления развития службы родовспоможения на 2015-2016 гг.
1) Оптимизация ведения родов, осложнившихся аномалиями родовой деятельности.
2) Снижение числа кесаревых сечений за счет оптимизации ведения родов с рубцом на матке, тазовым предлежанием плода, миопией высокой степени, ЭКО и других относительных показаний к операции кесарево сечение.
Дальнейшее использование в практике профилактических и консервативных методов остановки кровотечения (лечебная и превентивная УБТ матки, поэтапный хирургический гемостаз), имеющих высокую эффективность и способствующих органосохраняющему подходу.
Более активное применение кровесберегающих технологий у беременных и родильниц высокой степени риска (ауто-плазмодонорство, применение аппаратной реинфузии крови Cell Saver).
Для снижения травматизма детей с ЭНМТ и НМТ во время кесарева сечения активно использовать (освоенную) методику извлечения плода в целом плодном пузыре.
Усилить контроль за соблюдением методов профилактики вертикального пути передачи ВИЧ инфекции, профессионального заражения в ЛПУ.
Ежемесячно проводить в отделении учебу и тренинги для врачей и среднего звена по неотложным состояниям в акушерстве, реанимации новорожденных, грудному вскармливанию, профилактике гнойно-септической заболеваемости, методам обработки рук с принятием зачетов.
Совершенствование системы инфекционного контроля в отделениях акушерско-гинекологической службы. Совершенствование знаний медперсонала в области профилактики ВБИ.
Женское консультативно-диагностическое отделение ГБУЗ ТО «Перинатальный центр» по праву может гордиться тем, что большинство обращений поступает от женщин на ранних сроках беременности, что в свою очередь решает проблемы ранней диагностики и своевременной терапии различных патологий. На сегодняшний день к консультации прикреплено 968 беременных женщин.
В консультации регулярно проводятся занятия в «Школе матерей». Здесь доктора акушеры-гинекологи, неонатологи и психологи читают лекции будущим мамам, производится показ специальных фильмов о беременности и уходу за ребенком, выдаются наглядные пособия, а так же оказывается психологическая помощь пациенткам. Немаловажно, что занятия могут посещать и будущие папы, в том случае, если пара выбирает партнерские роды.
2.2 Совершенствование качества оказания специализированной акушерско-гинекологической помощи
На протяжении всего периода становления медицины предпринимаются все возможные меры по совершенствованию оказания лечебно-профилактической помощи беременным, роженицам, родильницам, новорожденным и гинекологическим больным, поскольку данный вид помощи имеет определенную специфику, отличаясь от общемедицинской практики.
Говоря о структуре службы, стоит отметить, что в настоящее время на территории города Тюмени акушерско-гинекологическая помощь представлена в полном объеме, начиная с первичной медицинской помощи амбулаторно-поликлинического звена, дневных стационаров при женских консультациях и круглосуточных стационаров и заканчивая широко развитой сетью специализированной стационарной помощи, включая высокотехнологичную медицинскую помощь.
На протяжении нескольких лет хорошо себя зарекомендовала и успешно работает такая организационная технология, как городской перинатальный консилиум, на котором комплексно рассматриваются проблемы беременных женщин и решаются вопросы целесообразности вынашивания при тяжелой патологии матери или плода, совместно со смежными специалистами и перинатологами определяются особенности ведения беременности, реабилитации их в условиях санатория и маршрутизации женщины на роды в то учреждение, где ей максимально квалифицированно окажут медицинскую помощь в зависимости от выявленной патологии. Городской перинатальный консилиум имеет выездную форму работы, практически каждый день ведущие специалисты отдела охраны матери и ребенка осматривают женщин непосредственно в женских консультациях по предварительно составленному графику.
В родовспоможении на этапе стационарной помощи родильницам нашли свое применение новые технологии безболезненного ведения родов с использованием спиномозговой и эпидуральной анестезии, позволяющие принимать роды в комфортных условиях для роженицы.
Реалиями сегодняшнего дня становятся партнерские роды. Внедрение таких современных технологий позволит обеспечить не только качество и комфорт оказания специализированной акушерской помощи матерям и их детям, но и повысить удовлетворенность пациента. Сегодня родильные дома стали открытыми для всех участников процесса появления малыша на свет.
Острой проблемой акушерско-гинекологической службы города Тюмени по-прежнему остается недостаточная обеспеченность кадрами из-за низкого притока молодых врачей и «старения» основного контингента специалистов. На сегодняшний день средний возраст врачей акушеров-гинекологов составляет 48 лет. Кадровый отток происходит также по причине снижения престижа профессии врача акушера-гинеколога, поскольку работа по данной профессии достаточно сложная, на наших врачах лежит огромная ответственность и высокий спрос за целых две жизни: матери и ребенка.
В лечебно-диагностическом направлении гинекологических пациентов успешно используются современные технологии, включая применение всех эндоскопических видов оперативного лечения, реконструктивно-пластических операций с использованием современных пластических материалов и прочее. Сюда относятся также современные амбулаторно-поликлинические технологии лечения заболеваний шейки матки с применением радиоволновой хирургии аппаратами «Сургитрон», особенностью которых является отсутствие кровотечения и повреждения близлежащих тканей, что приводит к оптимальному заживлению послеоперационной раны, без формирования грубого рубца. Помогает более точной диагностики патологических процессов на шейке матке цифровая видеокольпоскопия.
Внедрение в акушерскую практику ультразвуковых исследований позволило визуализировать не только плод, плаценту, пуповину и околоплодные воды, но также и различные органы плода, и их структурные элементы. На сегодняшний день все шире используется ультразвуковая доплерометрия с определением степени кровотока. Эту диагностику проводят в скрининговые сроки два раза за беременность и по показаниям, когда есть признаки задержки внутриутробного развития плода. Кроме того, применяются такие современные ультразвуковые технологии, как кардиотокография и ультразвуковая фетометрия, позволяющие также диагностировать на ранних стадиях гипоксию плода и тем самым своевременно проводить соответствующую корригирующую терапию. С недавних пор особую популярность у будущих родителей приобрели 3D и 4D УЗИ — трех- и четырехмерные ультразвуковые исследования, благодаря которым можно оценить развитие конечностей, лица, позвоночника, выявить возможные внешние пороки, контролировать правильность положения плода, прогнозировать сложность родов.
Акушерско-гинекологическая помощь в ГБУЗ ТО «Перинатальный центр» оказывается в соответствии с современными стандартами. Вопросы маршрутизации беременных группы высокого риска хорошо отработаны. Беременные ведутся в соответствии с Приказом МЗ РФ №572 Н; на роды направляются в родильное отделение ГБУЗ ТО «Перинатальный центр». Все беременные подразделены на группы риска.
Служба родовспоможения в целом готова к оказанию адекватной, своевременной экстренной помощи по акушерству и гинекологии в соответствии с уровнем медицинских учреждений. Имеется квалифицированный персонал, протоколы, алгоритмы оказания экстренной помощи.
Важнейший вопрос — вопрос кадровый. В целом можно говорить о том, что в ГБУЗ ТО «Перинатальный центр» имеется квалицированный врачебный потенциал. Все врачи имеют сертификаты, своевременно проходят обучение на кафедре акушерства и гинекологии в Тюмени.
Наиболее важный фактор, осложняющий работу акушерско-гинекологической службы в ГБУЗ ТО «Перинатальный центр» — дефицит врачебных кадров во всех подразделениях: роддоме, гинекологическом отделении, женской консультации.
Однако требуется совершенствование материально-технической базы службы ГБУЗ ТО «Перинатальный центр», в частности, отсутствует палатная сигнализация в акушерском стационаре. Необходимо обновить материально-техническую базу гинекологического отделения: приобрести гистероскоп в гинекологическое отделение и в женскую, новое гинекологическое кресло. При общем благоприятном впечатлении от гинекологического отделения (чистое, теплое, уютное, довольные пациентки) невозможно не отметить его архаичность: старые гинекологические кресла и мебель, ограниченность диагностической и лечебной аппаратуры.
Важнейшими показателями качества акушерско-гинекологической службы, как известно, являются показатели материнской и перинатальной смертности. Случаев материнской смертности в ГБУЗ ТО «Перинатальный центр» нет с 2010 года.
Естественно, что акушерско-гинекологическая служба ГБУЗ ТО «Перинатальный центр» должна и может совершенствоваться. Это касается непрерывного профессионального совершенствования врачей, в связи с чем целесообразно сотрудничество с кафедрой акушерства и гинекологии, важно также участие в видеоселекторных совещаниях, посещение проводимых в областном центре конференций.
Одной из основных черт последних десятилетий развития медицины в целом является бурный технологический прогресс. Он способствует улучшению многих сторон повседневной жизни, принося комфорт и долголетие гораздо большему числу людей, чем когда-либо ранее. Сегодняшнее акушерство является одной из динамически развивающихся медицинских дисциплин, вбирающей все новейшие достижения мировой науки и практики. При этом такой показатель, как качество оказываемых услуг, становится одним из важнейших факторов, определяющих работу учреждений здравоохранения. В настоящее время во всем мире заметно ужесточились требования, предъявляемые к этому параметру. Развитие рыночных отношений и системы медицинского страхования изменило социальное поведение пациентов и способствовало становлению социального контроля качества медицинских услуг.
В акушерстве в настоящее время доминирует органосохраняющая стратегия, направленная на реабилитацию нарушенных функций органов.
На фоне резкого снижения рождаемости актуален вопрос сохранения не только жизни матери, но и ее генеративной функции.
Благодаря применению в акушерстве новых методов крововосполнения и коррекции коагуляционных нарушений, в последние годы удалось добиться снижения смертности от массивных акушерских кровотечений. К этим технологиям следует отнести: ограничение использования донорской крови, аутодонорство, перфторуглероды, интраоперационную реинфузию крови, трансфузию свежезамороженной плазмы, применение рекомбинантного VII фактора свертывания, использование эфферентных методов.
Несмотря на то что динамика показателя материнской смертности в России имеет четкую тенденцию к снижению (в настоящий момент он ниже среднеевропейского), структура причин остается “нецивилизованной”: 2-3-е места занимают кровотечения, септические осложнения, гестоз. Снижение уровня материнской смертности происходит в основном за счет уменьшения числа умерших после осложнений аборта. Вместе с тем гибель женщин от основных акушерских причин снижается крайне медленно.
Структура кровотечений в течение последнего десятилетия претерпела существенные изменения: при стабильном снижении частоты кровотечений в последовом и послеродовом периодах стабилизировался уровень кровотечений, связанных с отслойкой нормально расположенной плаценты, ее предлежанием и врастанием.
Не снижается роль ятрогенных факторов, связанных с «акушерской агрессией». Это немотивированная индукция и стимуляция родовой деятельности, амниотомия при «незрелой» шейке матки, т. н. пособие по Кристеллер (во Франции установленное применение врачом этого «метода» лишает его права заниматься акушерской практикой пожизненно, аналогичные меры планируются странами Евросоюза), неумение считать кровопотерю.
Основными причинами летальности при кровотечениях являются:
- нарушение этапности акушерской помощи;
- запоздалый неадекватный гемостаз;
- неверная тактика инфузионно-трансфузионной терапии.
Протокол оказания базовой помощи при кровотечении предусматривает консервативный и хирургический этапы.
До настоящего времени одним из основных методов лечения массивной кровопотери остается хирургический гемостаз. Однако взгляды на этапы, объемы хирургического гемостаза претерпели значительную эволюцию.
В настоящее время представляется возможным рассмотреть альтернативы радикальным хирургическим способам остановки кровотечения. Радикальные оперативные вмешательства, используемые при массивной акушерской кровопотере (речь идет о гистерэктомии), имеют как медицинский, так и социальный аспект. Удаление матки дискредитирует в целом функцию тазового дна, вызывает неизбежные изменения кровоснабжения, иннервации, лимфодренажа, развитие в последующем полигландулярных, полисистемных синдромов.
В последние годы все чаще обсуждаются юридические аспекты рассматриваемой проблемы. Удаление матки влечет за собой перспективу судебных исков, вынесение решений по которым будет обусловлено экспертизой правильности выбранной врачебной тактики. Стратегия органосохраняющих вмешательств стала реальностью только на современном этапе развития акушерства. В развитых странах гистерэктомия при кровотечениях является исключением, а не правилом и как способ достижения гемостаза применяется не более чем в 10 % случаев.
В основе успеха органосохраняющей тактики лежит возможность привлечения современных технологий при высоком риске или уже развившемся кровотечении. Ведущую роль в этом комплексе технологий играют малоинвазивные хирургические вмешательства как альтернатива гистерэктомии.
В настоящее время не вызывают сомнений приоритетность и значимость вопросов лечения осложнений, возникающих при родоразрешении путем операции кесарева сечения. По различным данным, частота кесарева сечения в целом по России в среднем составляет 11%, а в крупных перинатальных центрах достигает 20-50%. За рубежом этот показатель колеблется от 18-21 до 30%. Одним из частых и грозных осложнений при оперативном родоразрешении является кровотечение. В большинстве случаев методы профилактики кровотечения сводятся к парентеральному введению утеротонических препаратов. Однако даже при использовании самых современных препаратов кровотечение при операции кесарева сечения развивается в 9-11% случаев.
Для остановки акушерского кровотечения используется хирургический гемостаз. Однако радикальные оперативные вмешательства имеют неблагоприятные медицинские и социальные последствия. В этой связи поиск и применение методов остановки кровотечений для сохранения жизни женщины и ее репродуктивной функции является одним из приоритетных направлений современного акушерства. В последние годы к мероприятиям по борьбе с послеродовыми кровотечениями, в том числе после операции кесарева сечения, была добавлена управляемая баллонная тампонада (УБТ) полости матки, преимуществами которой являются скорость и простота использования, что очень важно в условиях внезапности и массивности акушерских кровотечений. По данным Всемирной организации здравоохранения, использование УБТ в 71-100% случаев приводит к остановке кровотечения.
Для УБТ использутся однобаллонный акушерский катетер. Комплект состоит из баллонного катетера и резервуара объемом 150 мл с трубкой и клеммой. Баллон сделан из тонкого силикона, поэтому для его расправления требуются минимальные усилия. Работа баллона основана на принципе сообщающихся сосудов. Жидкость, вводимая в резервуар, заполняет катетер и позволяет создать любое требуемое давление. Баллон чутко реагирует на меняющееся внутриматочное давление, легко адаптируется к контурам полости матки и обеспечивает компрессию венозных синусов плацентарной площадки вне зависимости от ее локализации, гарантируя атравматичность процесса.
Метод УБТ применяется в случаях, когда после введения утеротонических препаратов объем кровопотери составляет 600-700 мл. Баллонный катетер вводится трансабдоминально или трансцервикально (если гистеротомический разрез к моменту начала кровотечения ушит).
Силиконовый баллон наполняется раствором до непосредственного соприкосновения стенок баллона со стенками полости матки. Затем переднюю брюшную стенку зашивают и выдерживают заполненный баллон в полости матки в течение двух-трех часов до наступления надежного гемостаза. Далее баллон опорожняют от раствора и при отсутствии кровотечения удаляют из полости матки.
Применение УБТ при развитии кровотечения во время операции кесарева сечения подтверждают высокую эффективность. Значительно (в 5 раз) снижается частота хирургической остановки кровотечения при кесаревом сечении, что позволяет сохранить пациенткам детородную функцию. Более чем в 3 раза снижается частота массивных кровопотерь, наблюдается тенденция к снижению гемотрансфузий. Учитывая простоту и безопасность использования данного метода в качестве механизма остановки кровотечения при кесаревом сечении, а также мировую тенденцию к увеличению частоты абдоминального родоразрешения (что, очевидно, приведет к увеличению количества геморрагических осложнений), включение в протокол остановки кровотечения УБТ будет способствовать значительному улучшению результатов лечения.
При неэффективности консервативных мероприятий показана лапаротомия. Хирургический этап остановки кровотечения имеет четкий алгоритм действий. В последнем десятилетии наряду с лигированием маточных и тазовых сосудов стали применять гемостатические компрессионные швы на матке. Впервые эту технику описал B-Lynch в 1997 г. Она представляет собой проведение лигатуры в направлении от передней стенки матки к задней в области нижнего сегмента, затем проведение ее над дном матки и завязывание спереди.
В последующие годы появились другие модификации этой методики (Pereira, Hayman и др.) Данная техника может быть сфокусирована в области плацентарной площадки в случаях патологической плацентации. Метод обеспечивает эффективную тампонаду матки путем плотного прижатия друг к другу ее передней и задней стенок. В литературе описана также методика одновременного использования компрессионных гемостатических швов на матке и внутриматочного баллона (“сэндвича”).
Последние сообщения подтверждают своевременное восстановление менструального цикла и фертильности. Что касается России, то последние 5 лет эти методики находят свое место в комплексе мероприятий в ряде акушерских стационаров во многих регионах.
Альтернативой перевязке сосудов и удаления матки может служить ангиографическая эмболизация маточных артерий (ЭМА).
Применение ЭМА при лечении акушерских кровотечений впервые было описано более 30 лет назад. В настоящее время она достаточно редко используется при лечении массивных кровотечений. Основной недостаток данной процедуры — необходимость круглосуточно работающей рентгеновской операционной и соответствующего персонала.
Использование ЭМА в ряде случаев позволяет сохранить матку и нормальную менструальную функцию, она может быть проведена в плановом порядке при подозрении, например, на врастание плаценты и предшествовать кесареву сечению. Облитерация маточной артерии может быть применена при шеечной или другой эктопической беременности из-за потенциально возможного массивного кровотечения.
В ряде европейских стран (например, во Франции) разработаны четкие показания к проведению ЭМА при лечении акушерских кровотечений. Есть данные, что эта методика обеспечивает частоту успеха более 90 % при низкой частоте осложнений; она имеет преимущества перед перевязкой маточных артерий, т. к. сама не требует лапаротомии.
Таким образом, данные литературы и мировой клинический опыт свидетельствуют о том, что эмболизация может использоваться до хирургических вмешательств при тазовых кровотечениях в разных ситуациях, включая послеродовые. Этот метод, по разным причинам, используется недостаточно, но несомненно заслуживает самого пристального внимания медицинского сообщества в силу высокой эффективности, относительно малой инвазивности и минимума осложнений.
Залогом успешного лечения акушерского кровотечения является адекватная и постоянная оценка объема кровопотери, что определяет основную тактику инфузионно-трансфузион-ной терапии.
Возмещение кровопотери препаратами донорской крови сопряжено с рядом осложнений. Как показывает мировая статистика, даже при тщательном контроле донорской крови вероятность инфицирования реципиента существует всегда. В ряде исследований установлено, что чужеродная кровь влияет на иммунитет, способствуя периоперационным инфекциям. Кроме того, необходимость многочисленных тестов по определению совместимости повышает стоимость донорской крови. Далеко небезопасно и переливание свежезамороженной плазмы.
Одним из путей усовершенствования тактики гемотрансфузионного обеспечения операции является бережное, рациональное отношение к аутокрови, в основе которого лежит идея сбережения собственной крови или эритроцитов для поддержания адекватной кислородно-транспортной функции крови.
Последние годы ознаменовались появлением в акушерской практике принципиально нового метода — интраоперационной реинфузии крови (ИРК).
Метод имеет интересную историю. Оказывается, возврат излившейся во время операции крови применялся еще в XIX веке. До сих пор простые и экономичные системы для сбора крови используют не только во время операций, но и после нее — из дренируемых полостей. Однако при этом возникают проблемы, связанные с неотмытыми эритроцитами, переливанием свободного гемоглобина, тканевого детрита и прокоагулянтов. С появлением сепараторов крови начался новый этап развития ИРК. Суть метода проста. Кровь из операционной раны аспирируется с помощью специального насоса в специальную емкость, где смешивается с антикоагулянтом; затем она поступает в сепаратор, где во время вращения промывается физиологическим раствором; происходит гемоконцентрация и конечным продуктом становится эритровзвесь с гематокритом около 60 %. К сожалению, отечественной аппаратуры такого типа нет. В России в настоящее время с успехом используют аппараты типа Cell-saver (“клеточные спасатели”) фирм Haemonetics, Althin и Dideco.
Ценность ИРК особенно наглядно демонстрирует консервативная миомэктомия во время кесарева сечения как альтернатива ампутации или экстирпации матки. Кровотечение из ложа миоматозных узлов представляет весьма серьезную проблему, успешно решаемую за счет реинфузии.
Таким образом, благодаря применению в акушерстве новых методов крововосполнения и коррекции коагуляционных нарушений в последние годы удалось добиться снижения смертности от массивных акушерских кровотечений. К этим технологиям следует отнести ограничение использования донорской крови, аутодонорство, ПФОС, ИРК, трансфузию свежезамороженной плазмы, применение рекомбинантного VII фактора свертывания, использование эфферентных методов. Очевидно, что любые новые эффективные методы борьбы с акушерскими кровотечениями, позволяющие сохранять женщине не только жизнь, но и ее генеративную функцию, должны занять достойное место в арсенале врачебной практики во благо будущих поколений.
Заключение
Для любой женщины беременность и материнство — это самый важный этап в жизни. Поэтому задача любого государства и медучреждения в том, чтобы наладить максимально качественную и оперативную акушерско-гинекологическую помощь для будущих матерей и их детей. И дело не только в подготовке к родам и в самих родах, начинать следует с подготовки семьи к зачатию и рождению ребенка.
Основной задачей первичной медико-санитарной помощи гинекологическим больным является профилактика, раннее выявление и лечение наиболее распространенных гинекологических заболеваний, а также оказание медицинской помощи при неотложных состояниях, санитарно-гигиеническое образование, направленное на предупреждение абортов, охрану репродуктивного здоровья, формирование стереотипа здорового образа жизни, с использованием эффективных информационно-просветительских моделей (школы пациентов, круглые столы с участием пациентов, дни здоровья).
Выделяется амбулаторное и стационарное обеспечение охраны здоровья матери и ребенка, а также оказание помощи гинекологическим больным.
Основным учреждением, обслуживающим женщин во время беременности, родов и послеродового периода, являются родильные дома. В состав родильного дома входят женская консультация, акушерское и гинекологическое отделение.
Наиболее важной в работе женской консультации является профилактика осложнений беременности и перинатальной патологии, заключающаяся в диспансерном наблюдении за беременной. Своевременное обращение беременной в женскую консультацию позволяет женщине в полном объеме провести обязательные исследования.
Во второй главе курсовой работы была изучена организация акушерско-гинекологической помощи на материалах ГБУЗ ТО «Перинатальный центр» г.Тюмени.
В ГБУЗ ТО «Перинатальный центр» имеется квалицированный врачебный потенциал. Все врачи имеют сертификаты, своевременно проходят обучение на кафедре акушерства и гинекологии в Тюмени.
В целом акушерско-гинекологическая служба ГБУЗ ТО «Перинатальный центр» имеет необходимое оборудование для оказания плановой и экстренной медицинской помощи. Акушерско-гинекологическая служба ГБУЗ ТО «Перинатальный центр» должна и может совершенствоваться. Это касается непрерывного профессионального совершенствования врачей, в связи с чем целесообразно сотрудничество с кафедрой акушерства и гинекологии, важно также участие в видеоселекторных совещаниях, посещение проводимых в областном центре конференций.
Список литературы
[Электронный ресурс]//URL: https://psystars.ru/kursovaya/organizatsiya-meditsinskoy-pomoschi-jenschinam-i-detyam/
1. Приказ Минздрава России от 01.11.2012 N 572н (ред. от 17.01.2014) «Об утверждении Порядка оказания медицинской помощи по профилю «акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)» (Зарегистрировано в Минюсте России 02.04.2013 N 27960) // http://www.consultant.ru
2. Айламазян Э.К., Репина М.А. Медицинские и социальные аспекты материнской смертности в регионах Северо-Запада Российской Федерации // Материалы V Российского форума «Мать и дитя».- М., 2013. — С. 559-560.
- Акушерская и гинекологическая помощь / Под ред. В.И.Кулакова. — М.: МЕДпресс, 2010. — 512 с.
- Акушерство.
Клинические лекции : учебное пособие / Под ред. проф. О.В. Макарова. — 2014. — 640 с.
- Акушерство. Курс лекций: учебное пособие Под ред. А.Н. Стрижакова, А.И. Давыдова. 2012. — 456 с.
- Акушерство: учебник для вузов / Савельева Г.М., Шалина Р.И., Сичинава Л.Г., Панина О.Б., Курцер М.А.
— М. 2013. — 656 c.
- Александров А.Г., Новицкая И.А., Иванян А.Н., Бельская Г.Д. Методика расчета прогностических критериев для оценки риска акушерских осложнений // Материалы Российского форума «Мать и дитя». М., 2005, С. 602.
8. Байбарина Е.Н., Филиппов О.С., Гусева Е.В. Модернизация службы охраны материнства и детства в Российс- кой Федерации: результаты и перспективы // Акушерство и гинекология. 2013. № 12. С. 4-9.
9. Бруй Б.П., Дмитриев В.И. О влиянии социально-демографических факторов на уровень рождаемости в России // Здравоохранение РФ. — 1998. — № 2. — С. 20-24.
10. Гинекология : учебник / Б. И. Баисова и др. ; под ред. Г. М. Савельевой, В. Г. Бреусенко. — 4-е изд., перераб. и доп. — 2014. — 432 с.
- Дзигуа М.В. Физиологическое акушерство. Учебник. — М.: ГЭОТАР-Медиа, 2013. — 432 с.
12. Жуковский Я.Г., Кукарская И.И. Управление рис- ком: режим тотального контроля. Баллонная тампонада Жуковского и новая акушерская практика // www.tamponada.ru/ubt13.pdf .
13. Концепция упреждения при абдоминальном родоразрешении // Эффективная фармакотерапия. 2013. Вып. 36. Акушерство и гинекология. № 4. С. 78-84.
14. Кораблев В.Н., Ратманов П.Э. Методика интегральной оценки деятельности системы здравоохранения и учреждений здравоохранения: Методические рекомендации для специалистов здравоохранения. — Хабаровск, 2006. — 113 с.
15. Кулаков В.И. Репродуктивное здоровье населения России // Акушерство и гинекология. — 2002. — № 2 — С. 4-7.
- Лобжанидзе Н.В. Некоторые показатели социального статуса женщин трудоспособного возраста // Вестник новых медицинских технологий. — 2006. Том XIII, — № 2 — С. 60-61.
- Медик В.А., Тимофеева Н.Б.
Экологические аспекты репродуктивного здоровья женщин на региональном уровне // Окружающая среда и репродуктивное здоровье женщины- 2005. — Т. LIV. — № 1. — С. 87-92.
- Никифоров С.А. Оценка современного состояния здоровья населения и ресурсов здравоохранения в Российской Федерации // Менеджер здравоохранения. — 2013. — № 1. — С.20-26.
19. Оленов А.С. Баллонная тампонада матки как метод лечения гипотонического акушерского кровотечения: автореф. дис. … канд. мед. наук. М., 2008.
20. Радзинский В.Е., Кузнецова О.А., Костин И.Н., Елисеев П.А. Современные технологии лечения акушерских кровотечений // Фарматека. — 2010. — №1.
21. Руководство к практическим занятиям по гинекологии: Учебное пособие / Под ред. В.Е. Радзинского. — 2013. — 600 с.
22. Савельева Г.М., Курцер М.А., Клименко П.А. Интранатальная охрана здоровья плода. Достижения и перспективы // Акушерство и гинекология. — 2005. — № 3. — С. 3-7.
24. Смирнова Л., Саидова Р. Акушерство и гинекология. — М.: Медицина, 2013. — 368с.
25. Dyer C. Court approved caesarean section for mentally ill woman because of two previous caesareans // BMJ. 2013. Vol. 347. ID f7334.
